医科2010.08.27 講演
喘息診療の実際 ―診断から最新の治療まで― [診内研より]
京都大学大学院医学研究科呼吸器内科学准教授 新実 彰男先生講演
1.概念・疫学
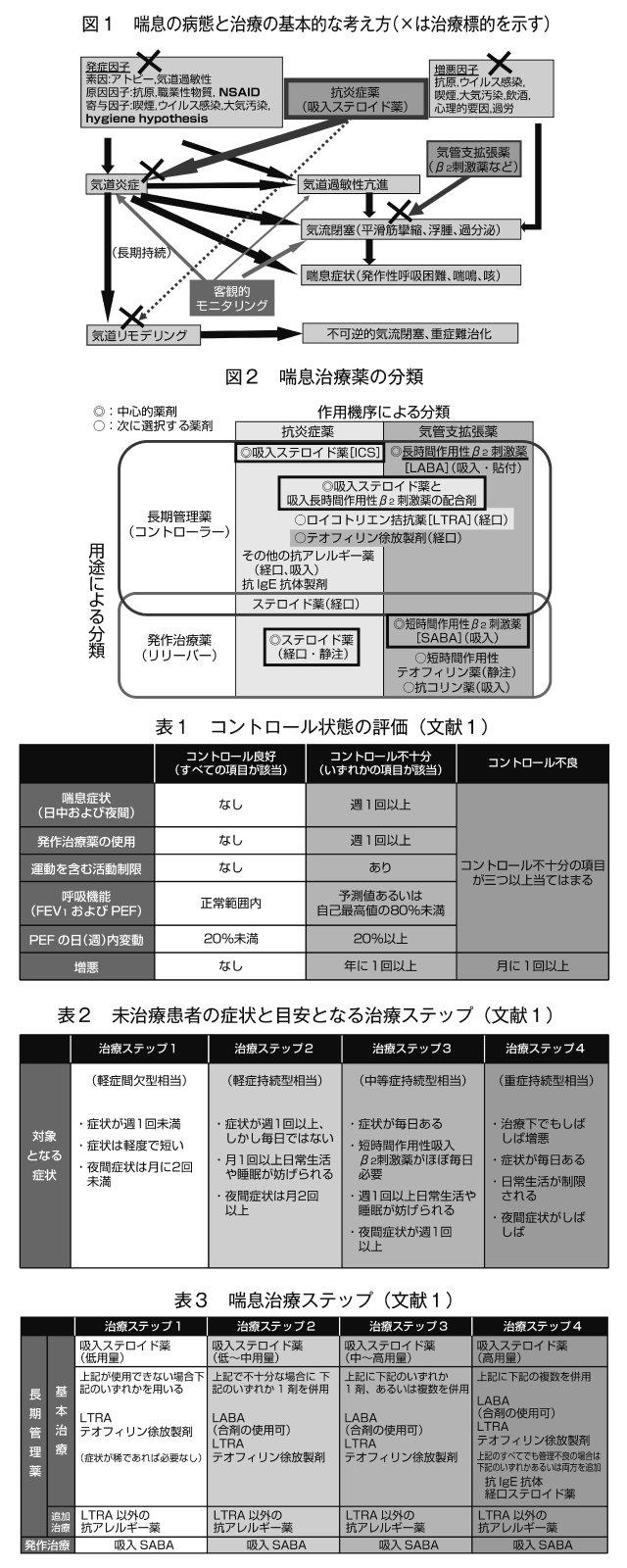
気管支喘息(以下喘息)は、気道の慢性炎症、種々の刺激に対する過敏性亢進、それらに基づいて生じる可逆性の気流閉塞を特徴とする疾患である(図1)。
本邦での有症率は増加しており、1996年の調査では成人で3.0%であるが、さらに高い有症率を示す調査結果もある。患者数の増加に関わらず発作入院や死亡数は減少しており、喘息死は1990年代中頃までの年間6000人前後から2008年には2348人まで減少した。
このことには、改訂が重ねられた成人・小児の喘息ガイドラインの普及と、それに伴う吸入ステロイド薬(ICS)の普及が寄与している。
2.病因・病態生理・病理
気流閉塞を惹起する気道への刺激には、抗原と非抗原性のものとがあり、喘息の発症や増悪に関わる(図1)。
最も感作頻度が高い抗原は、室内塵とその主要な抗原成分であるヒョウヒダニである。非抗原性の刺激にはウイルス感染、職業性物質、解熱鎮痛薬、運動、アルコールなどがある。
非アトピー喘息の気道病理像は基本的にはアトピー型喘息と同様で、好酸球・Tリンパ球・肥満細胞などの細胞浸潤、浮腫といった気道炎症のほか、長期の炎症持続に伴って生じ不可逆的気流閉塞の原因となる気道リモデリングの諸所見(基底膜肥厚、杯細胞増生、平滑筋増生肥大、気道壁肥厚など)も観察される。
3.臨床症状
典型例では呼吸困難、咳嗽、喘鳴の3主徴が認められる。胸部の重苦しさ、痰、胸痛などもみられる。3主徴はそれぞれが喘息の唯一の症状となりうるし、喘鳴を呈する患者でも時期によって咳や呼吸困難のみを訴えることもある。
症状は発作性、間欠性に出現し、1日の内では夜間から早朝に増悪しやすい。曇天、雨天時の悪化や、季節の変わり目の増悪といった季節性もしばしば認める。このように様々な時間単位での変動性(=良い時と悪い時とがある)と、自然にあるいは抗喘息治療により寛解することが診断の重要なポイントである。
原因・増悪因子を想定した問診が大切で、掃除や布団の上げ下ろしに伴う悪化(室内塵・ダニ)、ペット(ネコ、イヌ、ハムスターなど)の有無と接触による増悪、職業性曝露(化学薬品、小麦粉など)、薬剤服用歴(酸性NSAID、β遮断薬)、精神的要因、受動喫煙を含めた喫煙、住環境の変化、女性では月経、妊娠などの影響にも留意する(図1)。
4.検査・診断
典型的な病歴が揃っていたり、診察時に明らかに喘鳴を認める場合には、診断は困難ではない。特に患者が発作で受診した場合には、病歴と身体所見のみで十分診断は可能である。受診時に症状が乏しかったり典型的症状が揃わない軽症例(特に咳のみを訴える患者)、重喫煙歴があり慢性閉塞性肺疾患(COPD)のリスクを持つ患者、心疾患を有する患者などでは、注意深い鑑別診断が必要である。
スパイロメトリーによる気流閉塞の証明は、喘息の客観的診断の基本である。ガイドラインでは、FEV1が低値を示したらその可逆性を評価することを推奨している。一般に短時間作用性β2刺激薬吸入15~30分後にFEV1≥12%かつ≥200ml増加すれば有意な可逆性ありと判定する。気道可逆性は喘息に特徴的な病態であるが、リモデリング進行例などでは可逆性が乏しいことがあり、逆に不可逆性気流閉塞を特徴とするCOPDで15~20%以上の可逆性を示すこともあるため、可逆性の有無のみによる両者の鑑別は困難である。気流閉塞がないか軽度であれば、メサコリンなどの気管支収縮物質の吸入による易収縮性を評価する気道過敏性試験を考慮する。
特異的IgE抗体測定や抗原皮膚テストは、抗原感作の証明に有用である。また喀痰の好酸球増多は喘息に特異性の高い所見である。末梢血好酸球増多はより非特異的であるが、好酸球性気道炎症をある程度反映する。
第一選択の治療が喘息ではICS(後述)、COPDでは気管支拡張薬(抗コリン薬、β刺激薬、テオフィリン)であることから、両者を正しく鑑別して治療薬を選択する必要がある。喘息は新生児から超高齢者まであらゆる年齢層で発症しうるが、ほとんどの例が長期の喫煙を病因とするCOPDは、ほぼ中高年者の疾患である。また、喘息の症状は変動が大きく、特に夜間から早朝に悪化し、昼間には乏しいことが多く、COPDの症状は固定性で夜間や安静時には乏しく、労作時の息切れが特徴的である。うっ血性心不全、気管・気管支の腫瘍や結核などによる中枢気道狭窄も、鑑別の対象となる。
5.咳喘息について
咳を唯一の症状とする喘息の亜型である。気流閉塞はないか軽微であるが、好酸球性炎症や気道リモデリングがみられ、喘息としての治療に反応する。一部の患者は典型的喘息に移行するが、早期からのICS治療の導入により移行頻度は減少する。
近年増加が指摘されている慢性咳嗽(胸部X-P・聴診で異常を示さない8週間以上持続する咳)の本邦における最多の原因疾患であり、副鼻腔気管支症候群、胃食道逆流症などが続く。上気道炎、気管支炎などとして看過しないよう留意が必要である。気管支拡張薬が咳に効くことが、診断の特異的所見である。
6.治療
1)目標
現在到達しうる管理・治療の目標は、気道炎症と気流閉塞を惹起する因子の回避・除去と、薬物療法による炎症の抑制と気道拡張とにより、気道過敏性と気流閉塞を軽減ないし寛解することである。その結果、可能な限り呼吸機能を正常化し、患者のQOLを改善し、健常人と変わらない日常生活が送れることを目指す。
2)原因療法
抗原曝露、過労などの増悪因子の回避は重要である(図1)。喫煙は、呼吸機能の低下とICSの効果減弱をもたらす。アトピー型喘息における原因抗原の抽出物による減感作療法(抗原特異的免疫療法)は、薬物療法と比べて効果は相対的に弱く、副作用のリスク、煩雑さなどもあるため適応例は限られる。
3)薬物療法
喘息は長期の管理を必要とする慢性疾患であるが、経過中にしばしば発作が起きることから、長期管理薬と発作治療薬を組み合わせて治療を行う。薬剤は作用機序的には抗炎症薬と気管支拡張薬とに分類される(図2)。
昨年改訂された喘息予防・管理ガイドライン(JGL)2009においては、従来の重症度分類とは異なる、治療内容の強弱によって患者をステップ分類する「治療ステップ」の概念が導入された。そして患者のコントロール状態を客観的に評価し、「コントロール良好」を目指して治療ステップを調整する(表1)。長期管理薬未使用例では、従来通りに重症度を自覚症状と気流閉塞の程度から分類し(表2)、重症度に応じた治療ステップを選択する(表3)。3~6カ月間コントロール良好を保てれば治療ステップを1段階下げる。コントロール不十分あるいは不良であれば、治療ステップを1あるいは2段階上げる。同様の手順を繰り返して、長期管理を継続する。呼吸機能や気道炎症マーカーなどを指標とする、客観的な治療モニタリングも可能な範囲で行う(図1)。
改訂JGLでは治療ステップ1(従来の軽症間欠型相当)から低用量ICSを基本治療の第一選択として使用し、ステップが上がるにつれ増量する。その他の長期管理薬も必要に応じて併用する。吸入剤において有用性や他の長期管理薬と比較しての優位性のエビデンスが豊富な長時間作用性β2刺激薬が、まず最初にICSに上乗せする薬剤として推奨されており(図2、表3)、吸入回数が少なくてすむICSとの配合剤はアドヒアランスを保ちやすく、二つの薬剤の相乗作用ももたらす優れた治療薬である。ステップ4では高用量ICSと各種長期管理薬を併用するが、コントロール困難な最重症例では昨年上市された抗IgE療法(重症アトピー型が適応)、あるいは経口ステロイド薬の連用を考慮する。発作治療薬の第一選択はステップによらず短時間作用性β2刺激薬の吸入であり、効果不十分なら全身ステロイド薬を用いる(図2、表3)。
〈文献〉
1)喘息予防・管理ガイドライン2009;協和企画、2009.
2)新実彰男.慢性咳嗽の鑑別診断. 特集:遷延性および慢性咳嗽の最新の話題.日本胸部臨床68(6):485-493,2009.