歯科2014.02.23 講演
歯科定例研究会より 食医のススメ 〜歯科の、歯科による、歯科のための嚥下リハ〜
大阪大学歯学部附属病院 顎口腔機能治療部外来医長 野原 幹司先生講演
はじめに
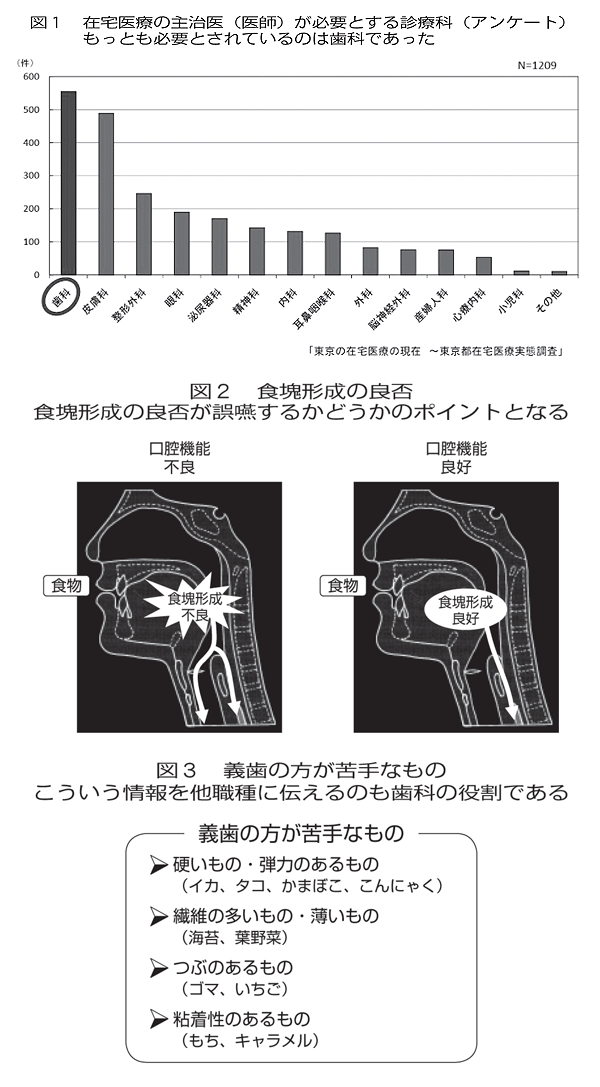
今、臨床現場では摂食・嚥下障害の治療に対するニーズが高まっており、病院ではさまざまな職種が参加した嚥下治療が行われるようになってきています。しかしながら、退院後は、嚥下治療が手薄となるのが現状です。その結果、在宅や施設では、肺炎になるまで嚥下障害の存在さえ気づかれていなかったり、嚥下障害に気づいていても、どう対応すればよいか分からずに放置されていたりする患者が散見されます。このような歪んだ状態を打破できるのは、口腔を専門とする歯科ではないでしょうか。在宅や施設での歯科に対するニーズを表したアンケートを二つ紹介します。一つ目は、在宅医療を行っている主治医(医師)を対象としたもので、「どの科と連携をしたいか」という内容のものです(図1)。その結果、在宅主治医は、歯科との連携を最も必要としていました。もう一つのアンケートは、「歯科に口腔ケアを依頼したときに期待することは何か」という内容のものです。その結果は、最も多かった回答が「摂食・嚥下機能の維持・改善」であり、次いで「肺炎の予防」でした。すなわち、在宅や施設の現場で最も求められている科は歯科であり、そこに期待されるのは嚥下障害への対応と誤嚥性肺炎の予防ということです。
これまで歯科は「歯を残すこと」「歯を入れること」を目的としてきました(少なくとも他科からはそう見られてきました)。しかしながら、今後、いや現在すでに求められているのは、歯の有無の勝負ではありません。「『歯がないけれどもケアが必要』『歯があるけれども食べられない』といった患者の増加に対して何ができるか」が問われています。そういう次世代の歯科医療を、第3世代の歯科医療「歯科医療3.0」といいます。今回のセミナーでは、歯科医療3.0の主体となる摂食・嚥下リハビリテーション(嚥下リハ)について概説しました。
歯科が対象とする摂食・嚥下障害の特徴
これまで嚥下リハは、どちらかというと病院入院中の脳卒中の回復期を中心にして発展してきました。回復期の基本は、「訓練・機能回復」であり、嚥下訓練により嚥下障害は改善します(自然改善も含む)。回復期の症例に対しては、さまざまなエビデンスが出され、嚥下リハのさまざまな知識や技術が生まれてきました。しかし、歯科が主として対象とするのは回復期ではありません。脳卒中をおこして数年経過した在宅・施設の「慢性期」症例です。それ以外も、認知症や神経変性疾患(パーキンソン病など)といった「慢性期」症例です。「慢性期」は、その名の通り「慢性的な」状態であり、訓練での大きな機能回復は望めません(廃用に対する訓練は効果があります)。在宅や施設を主戦場とする歯科は、このような「大きく改善しない慢性期症例」を対象としていることを頭においておかねばなりません。回復期で通用していた嚥下リハのストラテジーが通用することもありますが。病態が異なるゆえ、通用しない場合が多々あるということです。
慢性期の嚥下リハのストラテジー(キュアからケアへ)
回復期の嚥下リハは「キュア=訓練で治す」という治療戦略であるのに対し、慢性期の嚥下リハは「ケア=今の機能を最大限に活用できるよう支援する」という発想の転換が必要となります。慢性期の症例は訓練をしても症状は改善しません。改善しないから医療者は不要・無力であるかというと、そうではなく、医療者が支援してあげることで、症例により良い暮らしをしてもらう。それが「ケア」の考え方です。在宅や施設での嚥下リハは、このケアの視点を忘れてはなりません。歯科が行う慢性期の嚥下リハ
今回は嚥下の5期のうち、歯科が大きく関わる先行期と準備期のケアについて具体的に解説します。(1)先行期のアプローチ
先行期とは「食べ物を認知する期」とされ、意識レベルや五感、嗜好食欲などが関与します。
A.視力へのアプローチ
高齢者は緑内障や白内障のため、食事が見えにくくなっていることがあります。その場合は、食事の色とのコントラストがはっきりした色の皿や器で提供してみましょう。見えやすくなるだけで食事摂取量が増える高齢者もいます。
また、左の片麻痺の症例の約4割で、左側の半側空間無視がみられることがあります。その場合は、視野の左側の食事は食べない(無視される)ので、右側に食器を位置させるよう工夫しましょう。
B.意識レベルへのアプローチ
傾眠などで意識レベルが低下していると食事が進まなくなったり、誤嚥したりします。意識レベルを改善するには、声かけ、サーカディアンリズムを整えるなどのアプローチが有効です。歯科としては、食前に口腔ケアをするなど刺激を与えるのもいい方法です。口腔からの刺激は覚醒を促すいい方法です。
C.嗜好へのアプローチ
嗜好に合っていないと食欲が低下します。嗜好に合っていない食事が出てきた時は、意思疎通ができる場合は「おいしくない」といえますが、認知症の症例では「食べない」という行動として現れることがあります。嗜好に合わせるのも重要な嚥下のケアです。パーキンソン病やアルツハイマー型認知症では嗅覚が障害されることが知られています。また、アルツハイマー型や前頭側頭型認知症では、嗜好が甘味に偏ることがあります。そういう疾患ごとの特徴を知っておくこともケアには重要です。
(2)準備期のアプローチ
準備期は、食べ物を咀嚼して嚥下しやすい状態にまとめる(食塊形成)期です。歯科が専門性を発揮できるところです。
A.食塊形成の評価
食塊形成のためには咀嚼だけでは不十分であり、唾液と混ぜ合わせて一塊にすることが重要です。歯がなかったり、舌が動かなかったり、唾液分泌が低下していたりすると、食塊形成ができなくなり、その結果誤嚥することがあります(図2)。歯科治療やマッサージなどで症状を改善することも有用ですが、実際の臨床では治療や効果の限界(どうしても義歯が安定しない、着けてくれない、唾液が出ない)があります。そのときは、そういった口腔機能の低下を補うような食事内容を提供するのがポイントです。この「口腔機能を診て食事内容を決める」ことができるのは歯科ならではの視点です。具体的な食事内容が指示できないときは、口腔機能の状態を栄養士等に申し送ることで、栄養士が食事内容を決めやすくなります。そういった連携も嚥下のケアには必要です。
B.義歯
義歯は食塊形成や嚥下に大きく関わります。義歯だと咬みにくいものがあるというのは、歯科にとってはアタリマエのことですが、「義歯を入れれば何でも食べられる」と思いこんでいる他職種や家族もいます。義歯だと咬みにくいものを具体的に情報提供することも歯科の役割です(図3)。
義歯を入れた方が嚥下しやすい人もいれば、嚥下しにくくなる人もいます。とくに咬合高径が高い義歯は、舌が上顎に接触しにくくなるため嚥下障害を誘発することがあります。「義歯は入れるものだ」ではなく、患者の症状をみて入れるか外すかを診断するのも歯科の役割だと思います。
今回は先行期と準備期に限りましたが、嚥下リハが「訓練」だけではないこと、「支援」の比率が高いことが分かっていただけたかと思います。
最後に
昔は「食医」という「食べることを専門に診る医師」がいたそうですが、現在は食医不在の医療といえるでしょう。そのことが胃瘻の増加や誤嚥性肺炎の増加といった問題につながっているのではないでしょうか。私は歯科医が食医になるべきだと考えています。「食べること全般を診る医師」として歯科が機能すれば、患者にとってプラスであり、他職種にとっても助かることです。それがひいては歯科の発展につながるでしょう。今回のセミナーをきっかけに食医が増えることを願います。参 考
・野原幹司、山脇正永、小谷泰子、他『認知症患者の摂食・嚥下リハビリテーション』、野原幹司編著、南山堂、2011.
・戸原玄、野原幹司、石田瞭編著『訪問歯科診療ではじめる摂食・嚥下障害へのアプローチ』医歯薬出版、2007.
・戸原玄、武原格、野原幹司編集『DVD&ブックレット 摂食・嚥下障害検査のための内視鏡の使い方』医歯薬出版、2010.