政策宣伝広報委員会だより
理事会特別討論講演詳録 「かかりつけ医」について考える
2017.07.25

西山裕康理事長
協会が6月10日、協会会議室で開催した理事会特別討論「かかりつけ医について考える」(講師:西山裕康理事長)の講演要録を掲載する。
はじめに
今、いわゆる「かかりつけ医」に関する議論が盛んだ。会員個人の考え方もあると思うが、この討論が当会としての一定の見解の一助となれば幸いである。
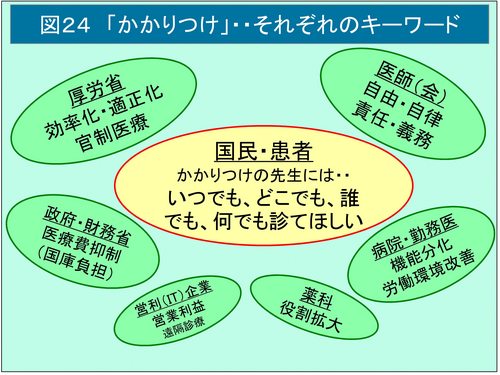
そもそも「かかりつけ医」は、誰が何のために言いだしたものなのだろう(図1)。 主たる発信者は国民や患者なのか、医師なのか、日医や病院団体、学会などの医療提供者や医療団体なのか、保険者なのか、政府なのか。そしてその目的は、国民の健康増進のためなのだろうか。あるいは重複・過剰医療を防ぐための機能分化や勤務医の労働環境改善を目指す医療の効率化・適切化のためだろうか。やはり政府発、厚労省実行の医療費抑制が大きな目的と考えるのが自然だろう。

「かかりつけ医」の歴史的経過
まずは「かかりつけ医」の議論を歴史的に見ていこう。
今から35年前、1983年に旧厚生省の吉村仁氏が「医療費をめぐる情勢と対応に関する私の考え方」という文書を発表した(図2)。当時は租税・社会保障負担率の大きな欧州諸国を、「先進国病」に取りつかれ競争力と活力を失っているとし、サッチャリズムやレーガノミックスといった小さな国家、規制緩和、民営化を主とする新自由主義的政策がもてはやされていた。文書は「私の」とはなっているが、当然省内の合意形成の上での発信であろう。その中で吉村氏は「医療費は財政再建・行政改革の上でも予算編成の上でも、租税・社会保障負担の上でも、最大の問題の一つである。国鉄、米価、公務員給与、年金、防衛費等と肩を並べる国政の最重要問題」としたうえで、医療費をめぐる情勢を三つに整理している。一つ目は有名な「医療費亡国論」で「このままいけば、租税・社会保障負担が増大し、日本社会の活力が失われる」とした。つまり医療費増嵩が、その規模の拡大により経済成長、国家財政や社会の活力の問題に格上げされたのである。その対応策として公的医療費総枠の抑制を挙げた。二つ目に「医療費効率逓減論」として「医療費が増えさえすれば国民の健康の増進や向上に直接つながるのか、投入される医療費の効率、効用は逓減する」とし、治療から予防・指導重視の政策を推奨した。三つ目に「医療費需給過剰論」として「医療の供給と需要との間にプライスメカニズムが働かない。需給とも過剰気味。いささか無秩序な過剰が支配している」と述べ、その対応の中で「需要面では・・・かかりつけ「の」医師を持つこと、適正な受診をすること、自らの健康は自らが守る・・・要すれば患者一部負担について工夫考究する必要もある」と医療費抑制が国策となる中で、その具体策として初めて「かかりつけ」の医師に言及している。同時に「適正受診」「自助」「患者負担増」の必要性や、他にも「地域ネットワーク」「医学部定員」にも触れ、需給両面にわたる今の医療費抑制政策の源流を見ることができる。
こうした方向性を受けて厚生省は87年に「家庭医に関する懇談会報告書」により「家庭医」構想を提案した。日医はこの家庭医「機能」の必要性には理解を示していたが、新たな「制度」導入は、イギリスのGP=general practitionerと同じくゲートキーパーの役割を担わされ、医療費抑制のための患者登録・人頭払い、医師・医療の国家管理の強化につながるとの危惧から反対し構想は中断された。
92年、日医は村瀬敏郎会長の下で「かかりつけ医」制度を提唱し、開業医師は、特別な技能を持った医師ではなく、誰もが国民に選ばれてかかりつけ医になるという認識を示した。その際「かかりつけ医とは、患者と医師の良好な信頼関係に成り立つ言葉」「患者のフリーアクセスおよび医師の自主性が基本」「かかりつけ医機能は本来、医師の自己研鑽によって維持されるべき」「かかりつけ医機能は本来、医師の自己研鑽によって維持されるべきもの」「家庭や地域での日常生活に密着した医療が行き渡るためには、家庭医機能を持つ『かかりつけ医』のプライマリ・ケア機能を高める必要がある」などとした。これらを受けて94年には厚生科学研究費補助金により「かかりつけ医機能の評価に関する研究―地域住民の望むかかりつけ医」論文が発表され、96年には厚労省の患者向けの受療行動調査(1回目)に「かかりつけ医」の文言が見られ、98年からの3年間には厚労省により「かかりつけ医推進モデル事業」が実施され、各地域の医師会が参加し「かかりつけ」の言葉が広がりを見せた。
一方で卒後教育はインターン制度廃止後に努力目標としての臨床研修を導入していたが、多くは大学病院でのストレート研修を受けていたため、2004年厚労省は「プライマリ・ケアへの理解を深め患者を全人的に診ることができる基本的な診療能力を修得する」目的で「新医師臨床研修制度」を必修化した。その中で「医師国家試験に合格した医師は2年間、『家庭医』としての仕事を十分に果たすため…、専門医を目指す場合でもこの『家庭医』としてのコースを修めた後に…」として再度「家庭医構想」を盛り込んでいた。対して、06年には日医の学術推進会議が「かかりつけ医機能の向上を生涯教育制度の強化によって図る」ことを提案した。
07年、経済財政諮問会議は「医療サービスの質向上・効率化の観点から、総合的な診療能力をもつ医師の養成の仕組みについて検討する」と答申し、閣議決定された。これを受け、厚労省は「診療科全般にわたって高い診療能力を有する」医師に厚労省が認定資格を与え「総合科」標榜を認めるという制度の新設を提案した。これらは、患者の初期診療を「総合医」に限定するなどのゲートキーパー体制、登録医制、人頭払い、そして医療費抑制への条件整備といえる。
08年、日医はこれらの動きに対し、「フリーアクセスの制限、人頭割り、定額払い、総枠規制」制度への対抗策として、それまでの生涯教育制度をバージョンアップした「なんでも相談できるうえ、最新の医療を熟知して、必要な時には専門医、専門医療機関を紹介でき、身近で頼りになる『地域医療、保健、福祉を担う幅広い診療能力を有する医師』の認定制度(案)を公表した。現在の日医による「かかりつけ医」の基となる定義がみられる。
同年、厚労省の「安心と希望の医療確保ビジョン」具体化検討会は「専門医としての総合医・家庭医の養成のために、初期臨床研修制度や専門医トレーニング(医師後期研修制度)のあり方を見直すべき」とする提言を行ない、専門医制度への組み入れを目指した。
かかりつけ医をめぐる流れ
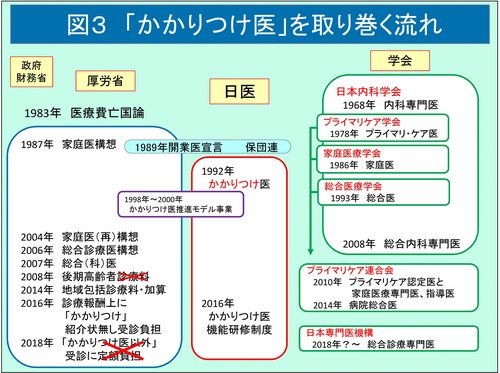
この間、日本プライマリ・ケア学会、家庭医療学会、総合診療医学会の発足、臓器別診療科への移行に合わせた「総合診療部」の創設、日本プライマリ・ケア連合学会への統合等もあり、「プライマリケア(医)」「家庭医(療)」「総合(診療)医・部・科」等の名称と機能が分かりにくい面があるが(図3)、基本的に、政府はこれらの学会の動きを新専門医制度上で位置付け、医療費抑制を主目的とした、初期に総合な診療能力を持つ医師を認定、制度化し、ゲートキーパー役としての診療報酬点数を与え、さらには医師・医療の国家管理の強化をその狙いとしている。一方で、日医は、それらを阻止すべく、医師の機能を重視した緩やかな定義による認定制度の主導的な創設を目指している。
実際、08年に厚労省は後期高齢者医療制度の新設にあたって、「複数の疾患を持つ高齢者を一人で診ることができる開業医を、総合的な診断能力のある『かかりつけ医』と認定し公的な資格を与える」ことを計画していた。08年に新設された「後期高齢者診療料」では、「後期高齢者の外来医療に当たっては、治療の長期化、複数疾患の罹患といった心身の特性等を踏まえ、慢性疾患等に対する継続的な管理を行うことを評価する」とされ、「糖尿病、脂質異常症、高血圧性疾患、認知症、結核、甲状腺障害、不整脈、心不全、脳血管疾患、喘息、気管支拡張症、胃潰瘍、アルコール性慢性膵炎」を対象疾患として「患者の同意を得た上で他の医療機関での診療スケジュール等を含め、定期的に診療計画を作成し、総合的な評価や検査等を通じて患者を把握し、継続的に診療を行うことを評価する」とされた。対象は高齢者の慢性疾患だけであるが、長期、複数疾患の継続的管理、月一回の包括点数、主病に対する医師の固定(=人頭払い)を導入するもので、事実上の「総合的な診療能力のある医師」の制度化・診療報酬点数化のさきがけであった。但し、この後期高齢者診療料は同時に新設された後期高齢者終末期相談料などに批判が集中、制度自体への国民的批判もあり、結局翌年には廃止された)。
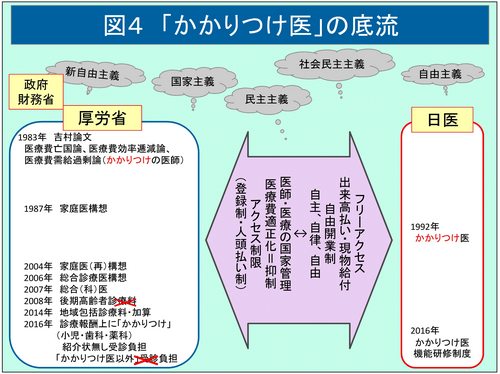
これまで、厚生省の「家庭医」構想から、診療報酬上に盛り込まれた「かかりつけ医」的要素を含んだ後期高齢者診療料までを見てきた。結局、吉村論文に基づく政策方向の具体策として、ゲートキーパー機能、登録医、人頭払いなどを、名称はともあれ制度化し、診療報酬上に反映することで医療費抑制及び医師・医療の国営化を目指す政府・厚労省の「家庭医・総合医的」制度」構想と、一方で、「名誉ある自由人」として医師のプロフェッショナルオートノミーやフリーダムを重視し、従来より開業医が有していた医師のかかりつけ医的「機能」を強化し、医師以外の主導による制度化や診療報酬点数化による医師の分断化、区別化、階層化を許すべきでないとする日医とのせめぎあいが、30年以上に及ぶ「かかりつけ医」を巡る議論の底流ではないだろうか(図4)。
議論の背景にあるもの
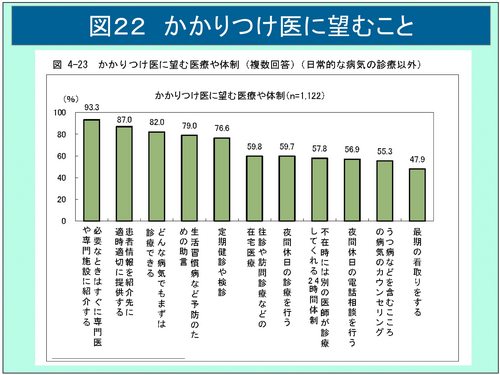
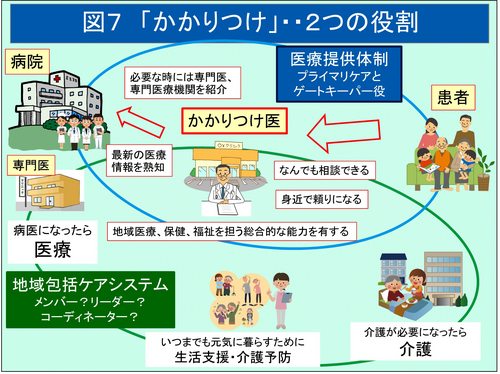
現在の医療を取り巻く情勢の変化から「かかりつけ医」の必要性を考えてみる(図5)。第一に供給側要因としては、機能分化と連携の強化が挙げられる。つまり行き過ぎたフリーアクセスの副作用といわれる患者の大病院・専門医志向による軽症受診・重複検査、いわゆる「3時間待ちの3分間診療」の軽減、勤務医の過重労働の改善、患者の病歴や生活環境等の総合的・全人的・継続的把握といったトータル・プライマリケアと振り分け機能の必要性である。第二に需要側の要因としては、患者の高齢化、独居、多死社会、そして認知症を含む慢性多病併存とその長期化、臓器別疾病から複合的老弱へという疾病構造の変化に対応するために、多種専門医連携から総合医による診療という考えである。最後に、複合的な要因と言えるかもしれないが、可能な限り住み慣れた家で全人的医療を受けるために、患者中心のネットワークである地域包括ケアシステムのコーディネーターとして「かかりつけ医」に、まさに「医療は医学の社会的適応」を実践する医師像として期待がかかる。

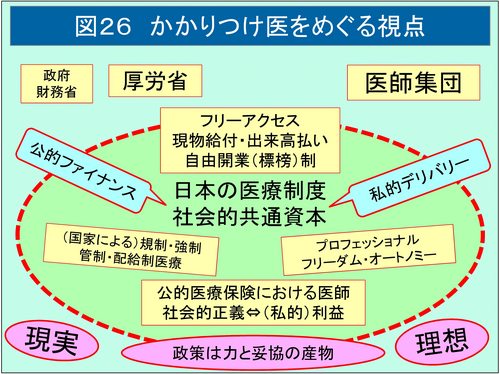
一方、政府の考え方はどうだろう。2013年の「社会保障制度改革国民会議報告書」では、「(社会保障の)給付を賄うため、現役世代の保険料や税負担は増大し、またそのかなりの部分は国債などによって賄われるため、将来世代の負担となっています。そのこともあり、日本の公的債務残高はGDPの 2 倍を超える水準に達しており、社会保障制度自体の持続可能性も問われているのです」としている。そして、「・・・新しい提供体制は、利用者である患者が大病院、重装備病院への選好を今の形で続けたままでは機能しない。さらにこれまで、ともすれば『いつでも、好きなところで』と極めて広く解釈されることもあったフリーアクセスを、今や疲弊おびただしい医療現場を守るためにも『必要な時に必要な医療にアクセスできる』という意味に理解していく必要がある。この意味でのフリーアクセスを守るためには、緩やかなゲートキーパー機能を備えた『かかりつけ医』の普及は必須」とした。「医療給付の重点化・効率化」という項目では「フリーアクセスの基本は守りつつ、医療機関間の適切な役割分担を図るため、「緩やかなゲートキーパー機能」の導入は必要となる。大病院の外来は紹介患者を中心とし、一般的な外来受診は「かかりつけ医」に相談することを基本とするシステムの普及、定着は必須であろう」「そのため、紹介状のない患者の一定病床数以上の病院の外来受診について、初再診料が選定療養費の対象となっているが、一定の定額自己負担を求めるような仕組みを検討すべき」とされている。
つまり、社会保障費が増えて現在の国民や将来世代への負担が嵩むので、医療提供体制(フリーアクセス)をある程度抑制し、ゲートキーパー機能を備えた「かかりつけ医」を普及させて、機能分化と連携を進め、一般的な外来診療は「かかりつけ医」が担い、大病院へのアクセスは窓口自己負担で抑制するというシステムをつくるという大原則が決められたのである。
また、2015年の「保健医療2035提言書」では、「経済成長の鈍化と人口動態の変化、医療費をはじめとする社会保障費の急増が見込まれる中で、財政は危機的状態にあり、保健医療制度の持続可能性が懸念されている」としている。「医療に対する患者のアクセスを十分確保しつつ、今後は、地域のかかりつけ医が身近なコーディネーターとして患者や社会を支えていく必要がある」「高齢化等に伴い多様な問題を抱える患者が増加し、医療技術の複雑化、専門化が進む中、身近な医師が、患者の状態や価値観も踏まえて、適切な医療を円滑に受けられるようサポートする「ゲートオープナー」機能を確立する。これにより、患者は「かかりつけ医」から全人的な医療サービスを受けることができ、また適切な医療機関の選択を可能とする。このためには、総合的な診療を行うことができる「かかりつけ医」のさらなる育成が必須である」とされている。これも「ゲートキーパー」を「ゲートオープナー」と言い換えてはいるが、医療費が国家財政危機の要因であり、アクセス制限のために「かかりつけ医」が必要との主旨は上記の「社会保障制度改革国民会議報告書」と変わりはない。
つまり、政府による「かかりつけ医」の普及は、医療費適正化(≒抑制)を主目的としており、厚労省の制度設計とその成否も、残念ながら医療費抑制「額」で評価される。対して、日医は、官僚主導の「かかりつけ医」の制度化により誘導が危惧される登録医制度や人頭支払い制度を見据えての対抗策として、ゆるやかな「かかりつけ医」の普及を目指していると考えられる。
「かかりつけ医」の定義と機能
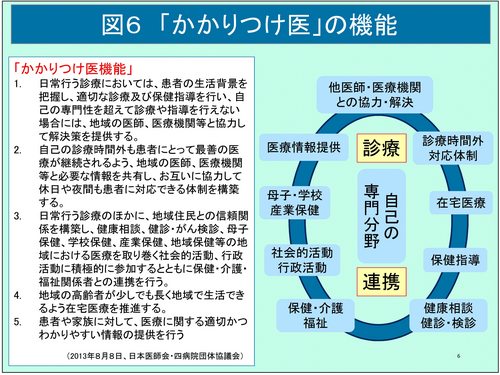
今進められている議論
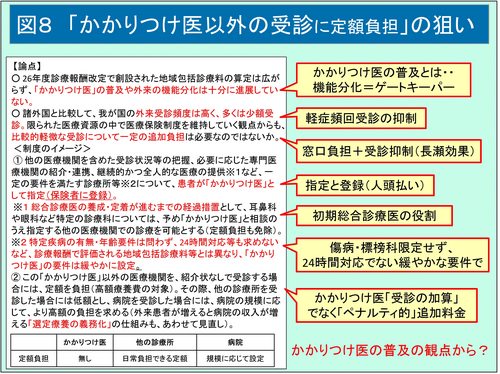
現在政府は「かかりつけ医」について、二つの具体的議論を進めている。一つは「『かかりつけ医』以外の者に受診した場合に、定率負担に加えて定額負担を求める」という制度の導入である。16年の社会保障審議会医療保険部会の「議論の整理」では、「かかりつけ医の普及の観点からの外来時の定額負担」として「『かかりつけ医』以外の者に受診した場合に、定率負担に加えて定額負担を求めることが考えられるが、①定額負担を求めることについて②定額負担を求める範囲(かかりつけ医以外)について。等の各論点について議論を行った。その上で、かかりつけ医以外を受診した場合の定額負担の導入を含め、かかりつけ医の普及を進める方策や外来時の定額負担の在り方について、幅広く検討を進めるべきとの意見があった」と述べられている。また、16年の財務省の財政制度等審議会では「『かかりつけ医』の普及や外来の機能分化は十分に進展していない。諸外国と比較して、我が国の外来受診頻度は高く、多くは少額受診。限られた医療資源の中で医療保険制度を維持していく観点からも、比較的軽微な受診について一定の追加負担は必要なのではないか」としている(図8)。かかりつけ医普及の目的は外来の機能分化つまりゲートキーパー役であり、患者窓口負担により軽症頻回受診を抑制する狙いが見て取れる。また制度のイメージについても具体的に言及しており、「一定の要件を満たす診療所等について、患者が『かかりつけ医』として指定(保険者に登録)」としており、「この『かかりつけ医』以外の医療機関を、紹介状なしで受診する場合には、定額を負担」するとされている。また、耳鼻科や眼科など特定の診療科については、総合診療医の養成・定着が進むまでの経過措置としての指定制としており、将来的には耳鼻科や眼科なども総合診療医が初期診療に当たることが想定されている。ただし、現時点ではあえて「かかりつけ医」の定義や機能を細かく規定せず、比較的緩やかな条件で広く浅く網掛けし、公的医療費を患者にコストシフトさせる入り口としたいようである。
しかし、この案は17年に閣議決定された「経済財政運営と改革の基本方針 2017」には盛り込まれておらず、議論はやや後退した。「かかりつけ医の普及に向けて・・病院への外来受診時の定額負担に関し、現行の選定療養による定額負担の対象の見直しを含め、関係審議会等において具体的な検討を進め、本年末までに結論を得る」とし、紹介状なしの大病院受診時定額負担の対象病院を拡大する方向性のみが示されている。議論がまとまらず、改定に向け現実的な回答を出したとも言えよう。
もうひとつ進められている議論は、上記の議論とも関連するが、「かかりつけ医」を診療報酬上で評価するというものである。これまでにも、医科外来においては、1972年の慢性疾患指導料に始まる算定回数制限のある指導・管理の包括的点数は継続されているが(図9)、2014年にはかかりつけ医的機能を「主治医機能」と名を変え、その評価として地域包括診療料・加算を新設した(16年には認知症が追加)。標榜科は限定せず、対象は慢性疾患の一部に限定しているが、包括的・継続的・一元的な対応が決められている。さらに2016年の診療報酬改定では初めて「かかりつけ」の文言が診療報酬の点数で評価される「小児かかりつけ診療料」(図10)、「かかりつけ歯科医機能強化型歯科診療所(か強診)」(図11)、「かかりつけ薬剤師指導料」、「かかりつけ薬剤師包括管理料(図12)」などが設けられている。




「小児かかりつけ診療料」をみると「継続的に受診し、同意のある患者について、適切な専門医療機関等と連携することにより、継続的かつ全人的な医療を行うことを総合的に評価する」とされており、算定要件では、年齢は限定されているものの常時対応も求められ、1患者に1主治医という登録医的な内容になっている。薬科においても一元的・継続的把握、24時間対応・在宅対応、医療機関との連携が重視され、地域包括ケアシステムのメンバー役と薬剤に関する医療費抑制役の2つが求められているようだ。一方歯科では、医療費抑制は限界に達しているためか、医師個人から連携機能を重視したケアシステムのメンバーとしての役割に重点が置かれている。
穿った見方かもしれないが、政府にとっての「かかりつけ」は、制度化し診療報酬点数化し医療費抑制に資しないと、その目的の大半を失うため、厚労省もある程度の回答を出さなければならない。ただし医科・歯科・薬科において「かかりつけ」政策に統一感はなく、やや場当たり的な印象は否めない。
一方で、これらの診療報酬は算定する医療機関が中々増加しない(図13)。2014年に始まったかかりつけ医「的」診療報酬である「地域包括診療料(加算)」は算定医療機関が0.6%(6.8%)、2016年よりの小児かかりつけ診療料は届出が1.7%(算定は0.9%)、「認知症地域包括診療料(加算)」に至っては0.1%(2.8%)と非常に少ない。これまでの改定時の新点数設定に見られたように、診療報酬が高点数でないと届け出が伸びないが、算定医療機関が多ければ医療費が増えてしまう。逆に、施設基準や算定要件のハードルを引き上げると、届け出施設が伸び悩んでしまう。そこで、当初は高い診療報酬を多くの医療機関が算定できるようにし、その後報酬を引き下げるといういわゆる「はしごはずし」の手法がとられる。あるいは前回改定の際の「かかりつけ」のように小児科や、歯科や薬科からパイロットスタディを兼ねる手法もある。しかし、今回の計画は、患者のフリーアクセスに「ペナルティー」的な負担増を強いることで、強引に「かかりつけ医」を定着させようとしているのではないか。つまり、これまでの新設点数は、患者が受診した医療機関の報酬が増えるという医療機関への「ご褒美」が常套手段であったが、今回はかかりつけ医を受診しない患者に対し「ペナルティー負担」をさせるという新たな手法とは言えないだろうか(図14)。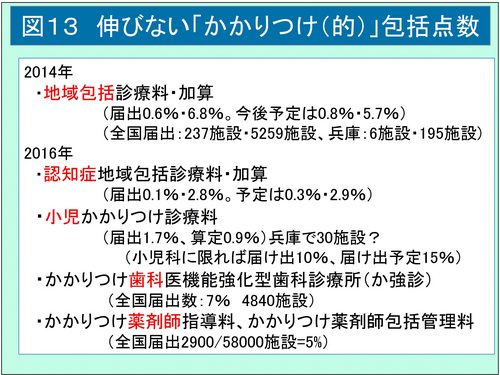
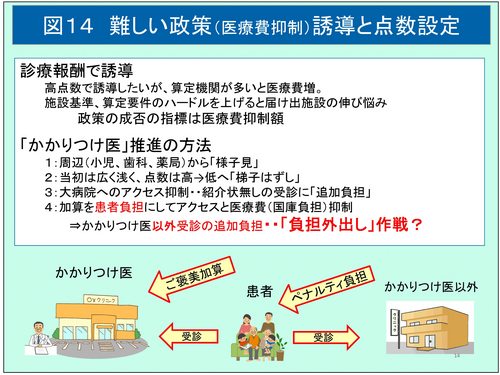
そして、このペナルティー負担は、フリーアクセスを抑制しつつ、また選定療養とすることにより(差額ベッドと同じく)医療給付費を増やさず医療機関の収入増となり、さらには2006年の改正健康保険法の付帯決議(将来にわたって患者負担が3割を超えない)の改正が不要である。
日本医師会の対応
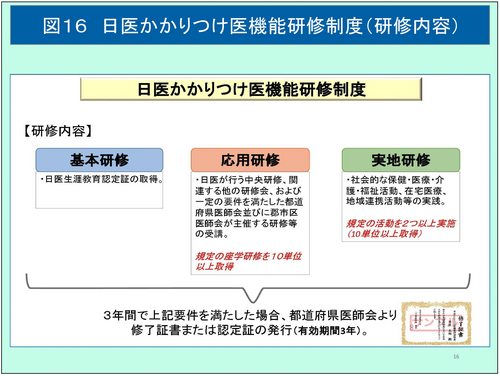
日医は昨年の4月から「日医かかりつけ医機能研修制度」を実施している(図15、16、17、18)。これは日医生涯教育認定証取得による基本研修に加えて、応用研修として座学を10単位以上取得するとともに、実地研修として学校医・園医、警察業務への協力医や医師会、専門医会、自治会、保健所関連の各種委員を務めることなどが要件となっているが、比較的緩やかな条件で多くの医師に門戸を開いた制度となっている。また、今年4月には、横倉会長が、かかりつけ医は「日本の医療提供体制の土台を支える役割」で、総合診療専門医は「あくまで学問的な見地からの評価」であるとしていることから、日医がかかりつけ医を具体的に定義し養成することで、総合診療専門医が地域の外来を担当するという将来像を否定するとともに、専門医制度と診療報酬とのリンクを牽制する狙いがあるものと思われる。



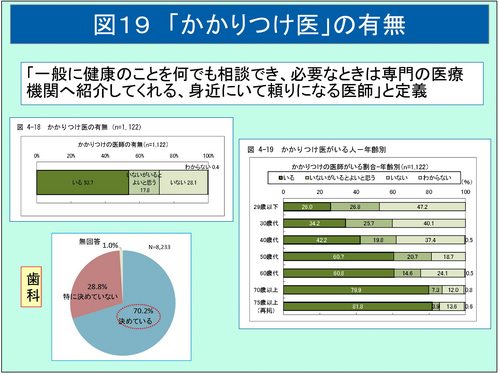
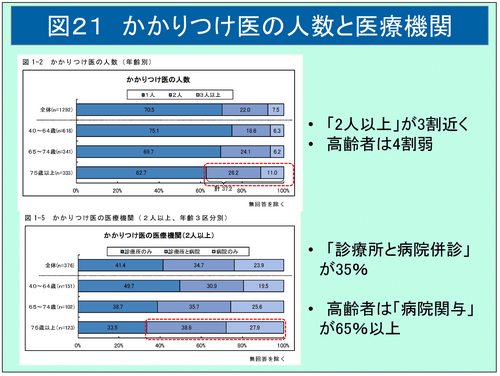
患者からみた「かかりつけ医」

「かかりつけ医」機能とICT
少し話題はそれるがもう一点、2017年4月25日、福岡市と福岡市医師会、医療法人社団鉄祐会、インテグリティ・ヘルスケアは、「ICTを活用した『かかりつけ医』機能強化事業」の実証を開始したことを発表した(図23)。さらに、今年4月の第7回未来投資会議で安倍晋三首相は「対面診療とオンラインでの遠隔診療を組み合わせた新しい医療を次の診療報酬改定でしっかり評価する」としている。この事業はオンライン問診やオンライン診療を行なうものだが、IT企業とのコラボにより患者情報の一元管理も視野に入っており、ICTを活用した「かかりつけ医」機能を強化するとしている。医療のICT化は、医療周辺産業の拡大を狙う塩崎恭久功労大臣の肝いり政策だが、「かかりつけ医」普及を口実に推進されれば、企業主導のグループ化と囲い込みに道を開くだろう。ICTは関連する業界の規模も大きく、ホールディングカンパニー、営利企業の経営参画、ビッグデータの共有化、AIの活用などの方向を考え合わせると、将来「かかりつけ医(≒開業医)」は、コンビニ業界のように寡占化とグループ化のなかで、その歯車の一部(フランチャイズの店長)になるというのは杞憂だろうか。

今後の議論のために